Хирургия стопы (Халюс Вальгус) – область медицины, занимающаяся лечением любых травм и заболеваний стоп и/или голеностопных суставов хирургическими методами.
Данный раздел содержит информацию о проблемах со стопами, причинах их вызывающих, а также вариантах решения этих проблем.
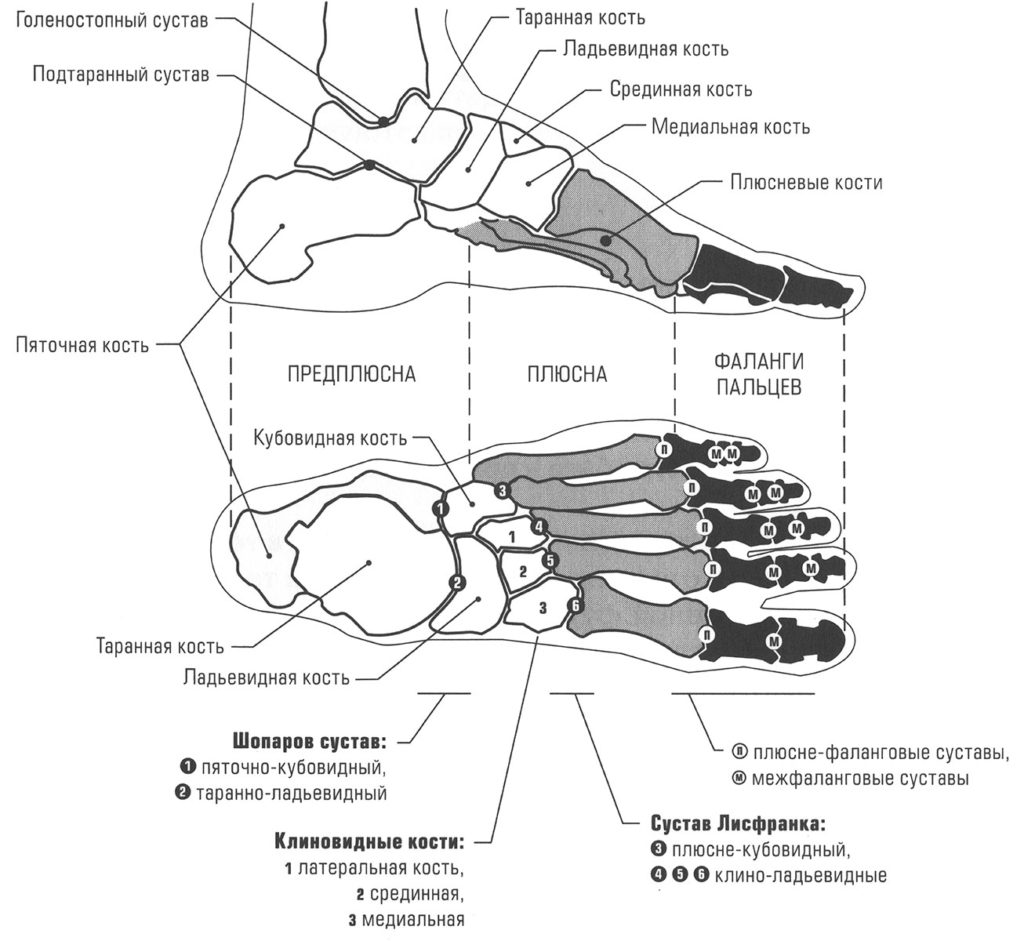
Анатомия
Сложность и важность стопы как части организма человека обусловлена ее функцией – обеспечение прямохождения. В эволюционном плане это важный этап в становлении человека – обретение прямохождения. Для выполнения этой функции стопа имеет сложное устройство, в ее составе 26 косточек, поэтому количество костей обеих стоп составляет четверть от всех костей человека (все в организме взрослого человека около 207 костей), 33 сустава, 107 связок, 19 мышц. За счет этого стопа выдерживает вес нашего тела при ходьбе, а во время бега нагрузка на стопу увеличивается до 10 раз.
Почему болят стопы?
Причины заболеваний стоп разнообразны, но можно выделить три группы факторов:
- Наследственная предрасположенность – частый фактор в развитии деформаций стопы в любом возрасте.
- Внешние факторы – к ним следует отнести образ жизни, характер физических нагрузок, тип наиболее часто используемой обуви, последствия травм.
- Провоцирующие факторы – сюда следует отнести такие общие заболевания, как ревматизм, сахарный диабет, нейромышечные нарушения (в т.ч. инсульт).
Чаще всего имеет место сочетание факторов, в результате чего стопа «изнашивается» гораздо быстрее остального организма, появляются деформации костного скелета стопы, присоединяются болевые ощущения, развиваются воспалительные изменения суставных сумок (бурситы).
Наша клиника специализируется на современных малоинвазивных операциях при различных деформациях костей стоп, нами накоплен большой опыт как консервативного, так и оперативного лечения заболеваний стоп, поэтому считаем необходимым поделиться всей полнотой информации, которая поможет пациенту принять своевременное и правильное решение.
Записаться на прием к оперирующему травматологу-ортопеду можно по телефону 8(495)414-20-64, либо заполнив форму записи на сайте.
Халюс Вальгус (Hallux valgus) — Вальгусная деформация стопы операция
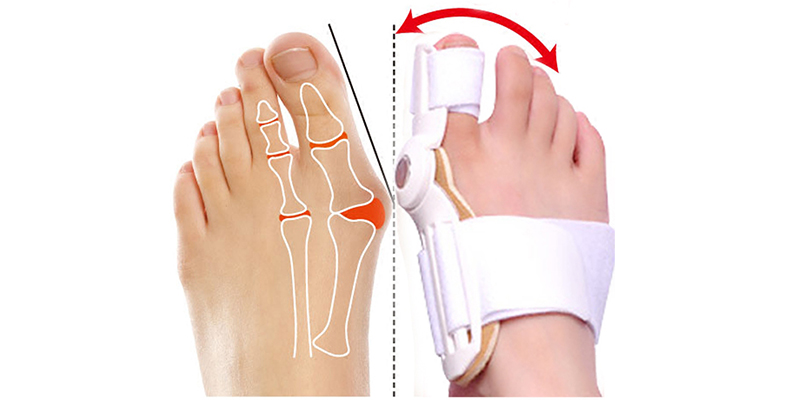
Одна из самых частых патологий стопы – отклонение большого пальца стопы кнаружи (Hallux valgus). Довольно часто эта деформация имеет скорее косметическое значение и не сопровождается болевым синдромом.
Однако постоянная травматизация синовивальной сумки у основания первого пальца приводит к раздражению и воспалению, что на фоне богатой иннервации вызывает болевые ощущения, вплоть до очень выраженных, т.е. Hallux valgus чаще всего сопровождается страданиями при присоединении бурсита (воспаление околосуставной сумки, также используется термин “bunion” – “шишка, болезненная сумка”).
К причинам Hallux valgus относятся и врожденная предрасположенность и ношение обуви как таковой, особенно неудобной и травматичной. Также соотношение заболеваемости среди мужчин и женщин 1:10 – 1:15 объясняется ношением женщинами обуви на высоких каблуках и с узкими носками.
В патогенезе Hallux valgus (косточки / шишки на ногах) происходит отклонение большого пальца стопы кнаружи по отношению к первой плюсневой кости, смещение первой плюсневой кости кнутри и часто кверху относительно второй плюсневой кости, а также образование наростов на внутренней и тыльной поверхности головки первой плюсневой кости.
Кроме вышеназванных факторов развития Hallux valgus (наследственная предрасположенность, внешние факторы, общие заболевания), также нужно назвать плосковальгусную стопу, полую стопу, короткое ахиллово сухожилие. Все эти факторы могут приводить не только к смещению большого пальца кнаружи, а первой плюсневой кости кнутри, но также и к смещению первой плюсневой кости кверху. За счет этого большой палец теряет свои нормальные 50% от всей нагрузки на стопу, что приводит к перераспределении веса на структуры для этого не предназначенные. Это усиливает боль, воспаление и замыкает патологический круг (воспаление порождает боль и наоборот).
Ригидный большой палец
Hallux Rigidus – ригидный большой палец также относится к довольно частой патологии стопы и проявляется схожей симптоматикой с Hallux valgus, с тем отличием что большой палец не отклоняется кнаружи, а образуется костный нарост на тыльной поверхности стопы.
Таким образом по мере увеличения нароста ограничивается подвижность в первом плюснефаланговом суставе вплоть до почти полного отсутствия движения в суставе. Состояние сопровождается выраженным болевым синдромом, отечностью, воспалением, становится трудно подобрать обувь, появляется хромота.
Немаловажным фактором в развитии как Hallux Rigidus, так и Hallux Valgus является преждевременный износ и повреждение хрящевой поверхности первого плюснефалангового сустава. Запуск такого преждевременного повреждения суставного хряща происходит в результате пронационной установки стопы (наклон стопы внутрь в голеностопном суставе), полой стопы, высокого стояния первой плюсневой кости – смысл данных состояний в том, что тем или иным способом на первый плюснефаланговый сустав идет повышенная нагрузка по сравнению с нормой.
В любом случае для Hallux Rigidus и Hallux Valgus соответствует второе название – остеоартрит первого плюснефалангового сустава.
Дополнительными причинными факторами является повторяющаяся травматизация первого плюснефалангового сустава (тесная, неанатомичная обувь, неправильный бег без касания пяткой земли, падение тяжелых предметов на палец, длительное сидение на корточках).
Онлайн заявка на
Консультацию травматолога-ортопеда
Плосковальгусная стопа
Одной из основных функций стопы является амортизация нагрузок при ходьбе и беге. Анатомически это решено за счет того, что стопа имеет форму свода и при нагрузке может уплощаться, смягчая удар.
В связи с этим плоскостопие — комплексная проблема, проявляющаяся уплощением свода стопы в поперечном и продольном направлении в результате изменений в связочно-сухожильных и костно-суставных структурах.
К основным причинам плоскостопия можно отнести:
- врожденная патология,
- патология сухожилия задней большеберцовой мышцы,
- воспалительные заболевания суставов стопы,
- травмы, операции,
- сахарный диабет,
- нейромышечные заболевания,
- врожденные сращения между костями стопы.
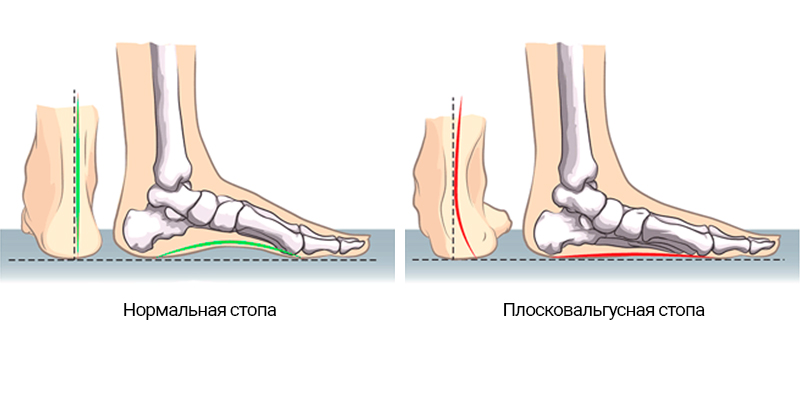
В большинстве случаев, плоскостопие носит так называемый «эластичный» характер, когда причина заключается в повышенной подвижности связок, суставных капсул, сухожилий или в строении самих костей, т.е. врожденное состояние на которое наслаивается воздействие приобретенных факторов – повышенный вес, тяжелые физические нагрузки.
Как следствие происходит ослабление мышечно-связочного аппарата стопы, снижение ее амортизационной функции, поэтому повышенная нагрузка будет передаваться на голеностопный сустав, тазобедренный сустав и суставы позвоночника.
Клиническим проявлением эластичного типа плоскостопия является тест на цыпочках и при разгибании первого пальца – в этой ситуации появляется свод стопы. Если же при этом тесте свод стопы не формируется, пятка не отклоняется кнутри, то имеет место ригидный тип плоскостопия. Подходы к лечению каждого типа плоскостопия имеют существенные различия.
При вальгусном плоскостопии у подростков, когда отсутствуют грубые компенсаторные изменения стопы возможно проведение миниинвазивного вмешательства – подтаранного артроэрезиса (Arthroereisis), когда в подтаранное пространство устанавливается имплант, блокирующий «соскальзывание» таранной кости с пяточной кости, за счет чего поддерживается медиальный свод.
Полное излечение плоскостопия возможно только в детстве, лечение должно быть комплексным и направлено на снятие болевого синдрома, укрепление мышц и связок стопы, однако с помощью реабилитационных мероприятий можно притормозить развитие плоскостопия. И если от консервативного лечения эффект недостаточный, то необходимо оперативное лечение.
Патология малых лучей
Патологией малых лучей называется деформация малых (со второго по пятый) пальцев стопы. Данное состояние является наиболее частым поводом для обращения к врачу-ортопеду, чаще всего лечатся консервативно, однако при длительном существовании проблемы для стойкого эффекта необходимо оперативное лечение.
Основными причинами возникновения деформации малых пальцев являются травмы, конституциональные особенности (длинный второй палец), ношение тесной обуви, болезни нервной системы.
Так как основной задачей пальцев стопы является увеличение площади контакта переднего отдела стопы в момент отталкивания стопы от поверхности при ходьбе, то стабильность пальцев достигается за счет подошвенной фасции. Повреждение этой соединительнотканной прослойки и приводит к деформациям малых пальцев.
Существует большое количество видов деформаций малых пальцев стопы, из которых выделяют молоткообразный палец, когтистый палец, молоточкообразный палец, удлинение, укорочение, увеличение в размерах, изгибы в разных плоскостях.
Наиболее частая деформация – молоткообразный палец, возникает в результате разрыва подошвенной фасции в месте прикрепления к капсуле плюснефалангового сустава, вследствие чего палец вывихивается в плюснефаланговом суставе.
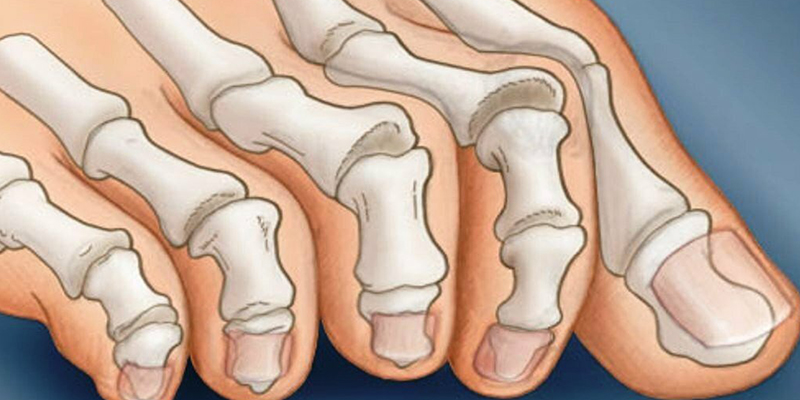
Когтистый палец – чаще всего причиной является патология нервной системы, поэтому поражаются несколько пальцев на обоих стопах. Отличием от молоткообразного пальца является сгибание в ногтевой фаланге.
Молоточкообразная деформация пальца возникает вследствие избыточной тяги длинного сгибателя пальца и является разновидностью молоткообразной деформации и достаточно легко устраняется хирургическим путем.
Так как причины возникновения деформации малых лучей разнообразны, то и лечение должно производится по результатам детального обследования. В частности, молоточкообразная деформации пальца, явившаяся следствием Hallux valgus, должна устраняться одновременно с причиной. Выявление когтистого пальца требует детального неврологического обследования.
Лечение может быть консервативным и хирургическим. Зачастую болевые ощущения и дискомформ можно значительно уменьшить до исчезновения за счет подбора обуви, использования ортоприспособлений, лейкопластырной фиксации. Также консервативное лечение изъязвлений и натоптышей предшествует хирургическому этапу лечения. В хирургическое лечение входит устранение самой деформации и причины ее вызвавшей. После операции чаще всего будет необходима фиксация костей пальцев спицами в правильном положении.
Полая стопа
В основе полой стопы лежит увеличение сводов стопы, в первую очередь продольного, и как следствие свод не уменьшается при ходьбе и сгибается в подошвенную сторону, особенно в области первого пальца.
Основной причиной полой стопы является неврологическая патология, т.к. в основе лежит мышечный дисбаланс вплоть до «конской стопы» за счет тяги икроножной мышцы.
При данной патологии консервативные мероприятия (ортезы, медикаменты, ЛФК, массаж) длительное время помогают поддерживать компенсацию заболевания, однако рано или поздно возникает декомпенсация состояния, когда перестают помогать консервативные мероприятия.
При подготовке к операции учитывается тип деформации (полая, пяточная, эквинусная), эластичная или тугоподвижная деформация, степень неврологических нарушений, возраст.
При эластичном характере деформации возможно проведение суставосберегающих операций в виде различных остеотомий с последующим сращением в необходимом положении.
При тугоподвижном типе деформации применяются артродезы различных суставов.
Так как причиной является нейро-мышечный дисбаланс, то очень часто приходится вмешиваться на сухожилиях, при этом проводится пересадка «сильных» сухожилий на «слабый», без проведения которой велик риск рецидива, даже если остеотомия проведена корректно.
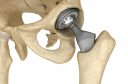
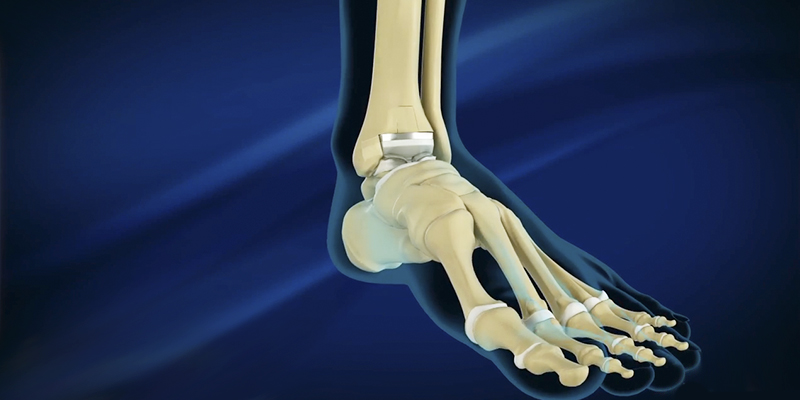
Артроз голеностопного сустава
Результатом наиболее частого вида переломов костей – переломов лодыжек, является артроз голеностопного сустава. Это состояние проявляется болями, отечностью, ограничением движения в голеностопном суставе.
На ранних этапах артроза голеностопного сустава хороший эффект имеет консервативная терапия (ортезы, физиотерапия, медикаментозная терапия, в т.ч. внутрисуставно), однако в запущенных случаях требуется хирургическое лечение.
Долгие годы основным методом лечения артроза голеностопного сустава являлся артродез голеностопного сустава. Смысл метода заключается в обездвижении (сращении) между большеберцовой, малоберцовой и таранной костями.
В результате этой кажущейся простой, но требовательной к соблюдению хирургической техники операции пациент на долгие годы избавляется от болевого синдрома. Однако в жертву принесена подвижность голеностопного сустава, то способность ходить, а в некоторых случаях даже бегать, реализуется через повышенную нагрузку на смежные суставы, в результате чего болевой синдром может вернуться.
Поэтому методом выбора при тяжелом артрозе голеностопного сустава является эндопротезирование голеностопного сустава. Данная технология уже является рутинной практикой, хотя еще и не очень распространенной, разработана с учетом достижений в эндопротезировании тазобедренного и коленного суставов и позволяет пациенту вернуться к полноценной функции стопы.
Подробнее:
Обязательно ли делать операцию?
Консервативные методы (подбор обуви, использование стелек, лечебная физкультура, физиотерапия) имеют свое место в лечении больных с деформациями стопы, приносят облегчение, делают стопу более опороспособной, помогают избежать или отсрочить операцию, в случае проведения операции создают более благоприятные условия. Все это позволяет адекватно оценить необходимость проведения операции и принимать взвешенное решение.
Какие особенности операции?
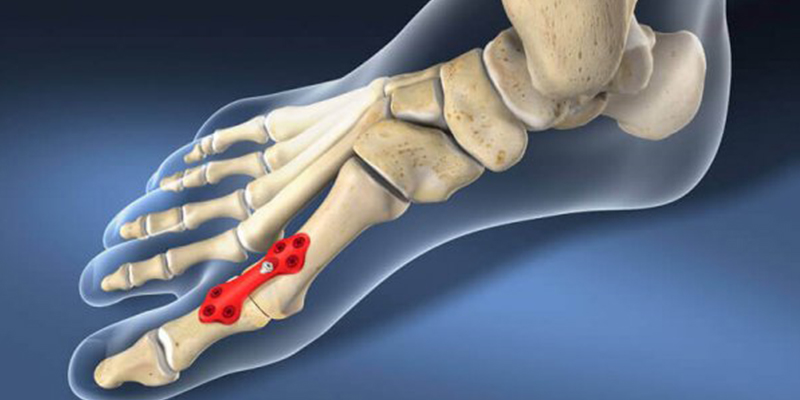
На современном этапе используются миниинвазивные методики, при которых доступ к оперируемым костям осуществляется через проколы до 0,5 см. под рентгенологическим контролем. Этим достигается меньшая травма тканей окружающих кость, уменьшается время восстановления, а также значительно уменьшается послеоперационый болевой синдром.
Также современные анестетики позволяют проводить операции под периферической проводниковой анестезией, при которой производится обезболивание только области вмешательства. Это также снижает травмирующее воздействие анестезии по сравнению с эндотрахеальным наркозом и спинномозговой анестезией.
К сожалению, в сильно запущенных случаях заболевания требуются открытые доступы, поэтому рекомендуем нашим пациентам обращаться на ранних этапах заболевания.
Хирургия стопы (Hallux Valgus) по квоте ОМС
Мы проводим операции на стопы и по ОМС в рамках квоты, что очень удобно для многих наших пациентов. Для записи на операцию по ОМС свяжитесь с нами по телефонам центра либо отправьте заявку через форму обратной связи. Администратор свяжется с Вами в удобное вам время и предоставит всю необходимую информацию относительно записи на операцию по ОМС, необходимым документам и анализам, а также порядке ее проведения.
Какая гарантия результата после операции? Смогу ли я носить любимую обувь снова?
Успешное хирургическое лечение деформаций стопы связано с адекватным подбором метода оперативного вмешательства, соблюдением хирургических техник и правильным послеоперационным ведением.
С учетом нашего опыта все это позволяет говорить о том, что в случае своевременно и адекватно проведенного лечения пациент возвращается к полноценному образу жизни, забывает о проблемах со стопами, носит обычную, удобную обувь.
Необходимо, однако, помнить о том, что стопа является высоконагружаемой частью тела, поэтому есть вероятность рецидива деформаций, в том числе из-за использования любимой, но травмирующей обуви, которая возможно и послужила причиной возникновения первичной деформации.
В этом отношении необходимо понимать, что достигнутое равновесие во многом является заслугой самого пациента.
Проконсультируйтесь с нашими специалистами или запросите второе врачебное мнение травматолога-ортопеда по уже полученным рекомендациям.
